Пути заражения человека
Заражение человека патогенными микроорганизмами может произойти только через поврежденную кожу и слизистые оболочки глаза, дыхательных, пищеварительных и мочеполовых путей. Заражение через неповрежденную кожу если и возможно, то происходит исключительно редко, так как кожа для большинства микроорганизмов трудно проницаема. Однако даже самые ничтожные повреждения ее (укус насекомого, укол иглой, микротравмы и т. п.) могут стать причиной заражения. Место проникновения возбудителя в организм человека или животного называется входными воротами инфекции. В случае, если ими является слизистая оболочка, возможны три типа инфекции: размножение возбудителя на поверхности эпителиальных клеток; проникновение его в клетки с последующим внутриклеточным размножением; проникновение возбудителя через клетки и распространение его по организму.
Способы заражения
Заражение человека происходит одним из следующих способов:
1. Воздушно-капельным или воздушно-пылевым.
2. Фекально-оральным. Возбудитель выделяется с испражнениями или мочой, заражение происходит через рот при употреблении инфицированных пищевых продуктов или воды.
3. Трансмиссивным, т. е. через укусы кровососущих членистоногих.
4. Контактным – прямой контакт с больным, реконвалесцентом, бактерионосителем или через загрязненные предметы обихода, т. е. непрямым контактом.
5. Половым путем.
6. При использовании нестерильных медицинских приборов, особенно шприцев и т. п.
7. Вертикальным, т. е. от матери ребенку через плаценту, во время родов или сразу после них.
Способ заражения, от которого зависит локализация входных ворот возбудителя, имеет немаловажное значение для развития болезни, так как некоторые возбудители могут проникать в организм разными способами. Например, в случае заражения Y. pestis через укусы насекомых (блох) чума протекает в относительно более легкой бубонной форме, а при заражении воздушно-капельным путем развивается наиболее тяжелая форма этой болезни – легочная чума. Точно так же, в зависимости от способа заражения, наблюдаются различные клинические формы туляремии: бубонная или язвенно-бубонная (при трансмиссивном заражении через укусы кровососущих членистоногих), глазо-бубонная (при заражении через слизистую глаза), легочная (при воздушно-пылевом заражении) и т. д.; сибирской язвы (кожная, легочная, кишечная).
Однако для других возбудителей, например ВИЧ, способ заражения не имеет значения: заболевание развивается в одинаковой степени тяжело. В то же время для многих возбудителей существуют преимущественные способы заражения макроорганизма, так, для возбудителей кишечных инфекций – фекально-оральный; возбудителей респираторных заболеваний – воздушно-капельный и др.
Распространение проникших в организм возбудителей может происходить по-разному, в зависимости от свойств возбудителя и имеющихся в клетках ткани рецепторов для них: контактным путем, т. е. от клетки к клетке, лимфогенным или гематогенным путем; некоторые возбудители распространяются по нервным путям.
Кровь здорового человека и животного стерильна, ибо она обладает сильным антимикробным свойством, обусловленным наличием в ней системы комплемента и различных иммунокомпетентных клеток. Однако почти при всех инфекционных процессах в крови появляются и циркулируют в течение различного срока возбудитель заболевания или его токсин, а также образующиеся при распаде возбудителя антигены. Через кровь очень часто происходит распространение возбудителя по организму, т. е. генерализация инфекционного процесса. Выход возбудителя или его антигенов в большом количестве в кровь, как правило, сопровождается лихорадкой, которая не только служит сигналом попадания возбудителя в кровь, но и имеет защитное значение.
Для характеристики явлений, связанных с проникновением в кровь возбудителя, его токсина и антигенов, введены следующие понятия: антигенемия, бактериемия, вирусемия, сепсис, септикопиемия, септицемия, токсемия, токсинемия.
Антигенемия (антиген + греч. haima – кровь) – циркуляция в крови чужеродных антигенов и аутоантигенов. При наличии в крови антител к данному антигену формируются циркулирующие иммунные комплексы – ЦИК (антиген + антитело), способствующие очищению организма от антигенов. С помощью ЦИК антигены выводятся из организма. Выявляют антигены и ЦИК в крови с помощью различных серологических реакций, например, при бруцеллезе – с помощью реакции агрегат-гемагглютинации.
Бактериемия – наличие в циркулирующей крови бактерий – возникает в результате проникновения возбудителя в кровь через естественные барьеры макроорганизма, а также при трансмиссивных инфекциях после укуса кровососущих членистоногих. При заболеваниях, которые передаются членистоногими (сыпной тиф, возвратный тиф, чума, туляремия, риккетсиозы и т. д.), бактериемия – главная и обязательная стадия патогенеза болезни. Она обеспечивает передачу возбудителя другому хозяину, т. е. сохраняет его как вид. Причиной бактериемии могут быть хирургические вмешательства, травмы, лучевая болезнь, злокачественные опухоли, различные тяжелые формы заболеваний, вызванные условно-патогенными бактериями, и т. п. В отличие от сепсиса и септикопиемии, бактерии в крови только циркулируют, но не размножаются. Таким образом, бактериемия – симптом болезни и одна из ее стадий. Диагноз бактериемии ставится путем выделения гемокультуры возбудителя или заражения кровью больного лабораторного животного.
Вирусемия – состояние организма, при котором в его крови циркулируют вирусы.
Сепсис, или гнилокровие (греч. sepsis – гниение) – тяжелое генерализованное острое или хроническое лихорадочное заболевание человека, обусловленное непрерывным или периодическим поступлением в кровь возбудителя из очага гнойного воспаления. Для сепсиса характерно несоответствие тяжелых общих расстройств местным изменениям и частое образование новых очагов гнойного воспаления в различных тканях и органах.
В отличие от бактериемии, при сепсисе из-за снижения бактерицидных свойств крови возбудитель размножается в кровеносной и лимфатической системах.
Чаще всего сепсис является следствием генерализации локализованных гнойных очагов. Этиология сепсиса разнообразна. Наиболее частые его возбудители – стафилококки, стрептококки, грамотрицательные бактерии из семейств Enterobacteriaceae и Pseudomonadaceae, менингококки, другие бактерии, в том числе условно– и слабопатогенные, и некоторые грибы. В зависимости от локализации первичного гнойного очага и места входных ворот возбудителя различают пуэрперальный (послеродовый), отогенный, одонтогенный, послеабортный, перитонеальный, раневой, ожоговый, пупочный, ротовой (стоматогенный), уросепсис и другие формы болезни. Может наблюдаться сепсис новорожденных (неонатальный сепсис), обусловленный инфицированием плода при родах или в период внутриутробного развития. Кроме того, бывает сепсис криптогенный, при котором первичный очаг гнойного воспаления остается нераспознанным.
Септикопиемия – форма сепсиса, при которой наряду с интоксикацией организма происходит образование гнойных метастатических очагов в различных тканях и органах, сочетающееся с присутствием и размножением возбудителя в лимфатической и кровеносной системах.
Септицемия – форма сепсиса, при которой не происходит образования метастатических очагов гнойного воспаления, а единственным местом обитания и размножения возбудителя в организме служат его кровеносная и лимфатическая системы.
Токсемия – состояние организма человека или животного, при котором в его крови циркулируют бактериальные эндотоксины. Наблюдается при тяжелых формах заболеваний, вызванных грамотрицательными бактериями, имеющими эндотоксин (ЛПС), например при сальмонеллезах, эшерихиозах, менингококковых и иных инфекциях. Нередко сочетается с бактериемией и сепсисом.
Токсинемия – состояние организма, при котором в кровеносной системе циркулирует бактериальный экзотоксин или другой токсин. Возбудитель при этом в крови, как правило, отсутствует, а токсин через кровеносную или нервную систему проникает в клетки-мишени. Наблюдается при заболеваниях, возбудители которых продуцируют экзотоксины (ботулизм, дифтерия, столбняк, анаэробная инфекция и др.; поэтому эти болезни называют токсинемическими).
Отдельные виды патогенных микроорганизмов могут поражать любые органы и ткани (возбудитель туберкулеза, патогенные стафилококки и др.). В то же время есть возбудители, для которых характерна органотропность, т. е. способность избирательно поражать определенные ткани. Так, возбудитель туберкулеза чаще всего поражает легочную ткань, гонококки – слизистую уретры и конъюнктиву глаза, вирусы гепатитов – клетки печени, вирус гриппа – слизистую верхних дыхательных путей и т. д. Избирательностью действия обладают и бактериальные экзотоксины. Такая органотропность возбудителей и их токсинов определяется, по-видимому, тремя обстоятельствами. Во-первых, наличием для возбудителей и их экзотоксинов соответствующих рецепторов на мембранах клеток. Во-вторых, особенностями метаболизма микроорганизмов, в соответствии с которыми они находят оптимальные условия для размножения в определенных клетках (или на определенных клетках). В-третьих, это зависит от наличия или отсутствия в данной ткани антимикробных веществ типа лизоцима, ингибина, интерферона и других, подавляющих размножение возбудителя. Локализацией возбудителя в организме определяются и пути его выделения – с испражнениями, мочой, гнойно-воспалительным материалом, мокротой, слюной, слизью и т. п. Эти выделения, а также кровь, спинномозговая жидкость, пунктат лимфоидной ткани и служат чаще всего материалом для бактериологической диагностики инфекционных заболеваний. Знание источников инфекции, свойств возбудителя, путей и способов заражения при инфекционных заболеваниях лежат в основе организации и проведения всех противоэпидемических мероприятий, а также в выборе методов микробиологической диагностики.
Места обитания в организме человека основных возбудителей бактериальных инфекций приведены в табл. 6 (Покровский В. И. [и др.], 1991).
Таблица 6
Преимущественные места обитания в организме человека основных возбудителей бактериальных инфекций и микозов
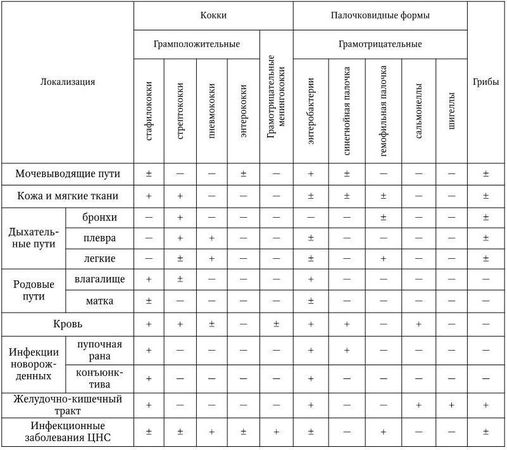
Примечание: +обнаруживаются часто; ± наличие возможно; – обнаруживаются редко.
Глава 20
Микробиологические основы химиотерапии инфекционных заболеваний
На современном этапе развития медицины антибиотики – наиболее эффективные препараты для лечения заболеваний, вызываемых микроорганизмами.
Понятие "антибиотики" предложено С. Ваксманом. Под антибиотиками он понимает такие "химические вещества, образуемые микроорганизмами, которые обладают способностью подавлять рост или даже разрушать бактерии и другие микроорганизмы".
Однако З. В. Ермольева дала более широкое толкование этому понятию: "Антибиотики – вещества природного происхождения, обладающие выраженной биологической активностью. Они могут быть получены из микробов, растений, животных тканей и синтетическим путем".
Каждый антибиотик обладает специфическим избирательным действием на определенные виды микробов. Благодаря такому избирательному действию многие антибиотики способны подавлять жизнедеятельность патогенных микробов в безвредных для организма концентрациях. Такие антибиотики широко используют для лечения различных инфекционных болезней.
Основными продуцентами антибиотиков служат микроорганизмы, обитающие в почве и воде, где они постоянно вступают между собой в самые разнообразные взаимоотношения. Последние могут быть нейтральными, взаимовыгодными (например, деятельность гнилостных бактерий создает условия для деятельности нитрифицирующих бактерий), но очень часто они являются антагонистическими. И это понятно. Только таким путем в природе могло сложиться сбалансированное сосуществование громадного числа видов живых существ. Антагонистические взаимоотношения между бактериями наблюдал еще Л. Пастер. И. И. Мечников предложил использовать антагонизм между бактериями на пользу человеку. Он, в частности, рекомендовал подавлять активность гнилостных бактерий в кишечнике человека, продукты жизнедеятельности которых, по его мнению, сокращают жизнь человека, молочнокислыми бактериями.
Механизмы микробного антагонизма различны. Они могут быть связаны с конкуренцией за кислород и питательные вещества, с изменением рН среды в сторону, неблагоприятную для конкурента, и т. д.
Одним из универсальных механизмов микробного антагонизма является синтез химических веществ-антибиотиков, которые либо подавляют рост и размножение других видов микроорганизмов (бактериостатическое действие), либо убивают их (бактерицидное действие).
Источники антибиотиков в природе неисчерпаемы. Их обнаружены тысячи, но далеко не все из них могут быть использованы в медицине. Чтобы быть хорошим лечебным средством, антибиотик должен иметь по крайней мере некоторые обязательные свойства.
1. При низкой концентрации (10 – 30 мкг/мл) он должен убивать возбудителя болезни или подавлять его рост и размножение.
2. Активность антибиотика не должна существенно снижаться под действием жидкостей организма.
3. Он должен быстро воздействовать на микроорганизм, чтобы за короткий срок прервать его жизненный цикл.
4. Антибиотик не должен вредить макроорганизму. Аллергенность и токсичность и после введения разовой дозы, и после многократного введения должны отсутствовать.
5. Антибиотик не должен препятствовать процессу выздоровления.
6. Антибиотик не должен снижать и тем более подавлять иммунологические реакции. Он не должен наносить никакого ущерба иммунной системе организма.
Правда, здесь есть исключения. Речь идет о поиске таких антибиотиков, которые бы подавляли трансплантационный иммунитет. К числу последних относится циклоспорин А, который обладает мощным иммуносупрессивным действием. Однако его широкому применению препятствует цитотоксическое действие на почки. Поэтому поиск иммуносупрессивных антибиотиков, лишенных токсических свойств, представляет большой интерес.
Наконец, исключительное значение представляет поиск таких антибиотиков, которые бы обладали способностью стимулировать противоопухолевый иммунитет. К сожалению, успехи в этом направлении пока очень скромны, хотя и не безнадежны.
Наступлению эры антибиотикотерапии предшествовал длительный период разработки эффективных методов химиотерапии. Медицину всегда привлекала идея таких химических препаратов, которые бы избирательно, не нанося вреда макроорганизму, воздействовали на возбудителя какой-либо болезни, а еще лучше – на многих возбудителей.
Датой зарождения научной химиотерапии следует считать 1891 г., когда русский врач Д. А. Романовский впервые доказал возможность воздействия лекарственного средства на возбудитель в организме человека (хинина на малярийный плазмодий) и впервые сформулировал основные принципы химиотерапии инфекционных болезней вообще.
Эти принципы получили дальнейшее использование и развитие в классических работах П. Эрлиха, который применил метод химической вариации исходных антибактериальных веществ и ввел понятие химиотерапевтического индекса для оценки качества лечебных препаратов. Индекс представляет собой отношение максимальной переносимой дозы к минимальной лечебной дозе и не должен быть менее 3.
В результате для лечения инфекционных болезней стали применять самые различные препараты, в том числе мышьяковистые – сальварсан, новарсенол и другие для лечения сифилиса, возвратного тифа и других болезней; висмута – для лечения энтероколитов, а сейчас и язвы желудка и двенадцатиперстной кишки; производные сурьмы, ртути, акридина, препараты нитрофуранового ряда (фуразолидон, фурадонин и др.); различные противомалярийные средства (акрихин, плазмоцид, бигумаль, хлоридин, хиноцид и др.); производные парааминосалициловой кислоты (ПАСК) и изоникотиновой кислоты, которые применяют для лечения туберкулеза, а также различные другие химические соединения.
Большую роль в развитии химиотерапии сыграли работы Г. Домагка, в результате которых в 1932 г. был открыт путь к созданию большого семейства сульфаниламидных препаратов (стрептоцид, норсульфазол, сульфазин, метилсульфазин, сульфадимезин, фталазол, сульгин и др.).
Сульфаниламидные препараты оказались весьма эффективным средством для лечения различных гнойно-воспалительных заболеваний, пневмонии, дизентерии и других болезней.
Однако поистине революционное значение для медицины имело открытие антибиотиков, которые по своей антибактериальной эффективности превзошли все применявшиеся ранее химиопрепараты.
История открытия антибиотиков связана с именами английского ученого А. Флеминга и американских ученых Г. Дюбо и С. Ваксмана. А. Флеминг в 1929 г. установил, что фильтрат культуры плесневого гриба Penicillium notatum содержит какое-то вещество, угнетающее рост стафилококка. Это вещество и получило название пенициллина. Однако в чистом виде препарат был получен лишь в 1940 г., после чего стало возможным установить его химическую природу, а затем и наладить промышленное производство этого препарата, оказавшегося истинным королем антибиотиков по силе воздействия на бактерии и относительной безвредности для человека. Г. Дюбо выделил из культуры Bacillus brevis два антибиотика – тироцидин и грамицидин, однако они не получили столь широкого применения, как пенициллин. Последний оказался очень эффективным для лечения гнойно-воспалительных заболеваний, вызываемых стафилококками, которые по своей частоте всегда занимали ведущее место среди прочих бактериальных инфекций. Вместе с тем пенициллин оказался эффективным средством и против других видов грамположительных бактерий.