Абдоминальный вариант обычно наблюдается при локализации некроза на нижней стенке левого желудочка. Кроме смещения эпицентра болевых ощущений в надчревную область, реже – в область правого подреберья, при нем могут наблюдаться тошнота, рвота, метеоризм, расстройство стула, явления пареза кишечника, повышение температуры тела. Нередко отмечаются цианоз, одышка, аритмии, в то время как живот остается мягким, а симптомы раздражения брюшины отсутствуют.
Малосимптомная (безболевая) форма инфаркта миокарда проявляется неспецифической симптоматикой (слабость, ухудшение сна или настроения, ощущение дискомфорта в грудной клетке). Малосимптомная форма инфаркта миокарда чаще встречается у больных пожилого возраста, особенно страдающих сахарным диабетом, и вовсе не является свидетельством благоприятного течения заболевания.
ЭКГ при инфаркте миокарда относительно специфична, но отличается низкой чувствительностью. Признаки острого нарушения коронарного кровообращения часто искажаются другими патологическими изменениями ЭКГ и всегда запаздывают по отношению к началу ангинозного приступа. Эти обстоятельства снижают ценность однократно снятой ЭКГ, позволяющей, по данным различных авторов, диагностировать инфаркт миокарда лишь в 48–51 % случаев.
В то же время неотложное электрокардиографическое исследование может иметь решающее значение для постановки правильного диагноза. Ценность этого метода диагностики проявляется не только при особо тяжелых или трудно дифференцируемых состояниях. Изменения ЭКГ могут оказаться единственным убедительным симптомом инфаркта миокарда при относительно кратковременной и легко устраненной ангинозной боли или при других нетипичных клинических проявлениях заболевания. Напротив, отсутствие электрокардиографических признаков нарушения коронарного кровообращения на фоне тяжелого многочасового болевого приступа может свидетельствовать о наличии другого заболевания (например, расслаивающей аневризмы аорты). Бесспорно, что диагностировать инфаркт миокарда нужно в первую очередь по клиническим признакам, но во всех случаях, когда он может быть заподозрен, необходима экстренная оценка ЭКГ.
Подтверждение диагноза и определение ЭКГ-разновидности инфаркта миокарда имеет определяющее значение для выбора лечения, в первую очередь – содержания и объема неотложной антитромботической терапии.
По электрокардиографическим признакам важно различать трансмуральный и субэндокардиальный инфаркт миокарда.
При трансмуральном (крупноочаговом) некрозе поражается более 50–70 % толщи стенки левого желудочка. Так как большая часть миокарда под электродом теряет способность к возбуждению, то форму ЭКГ в прямых отведениях определяет вектор деполяризации противоположной стенки, формируя комплекс QRS или патологический зубец Q. Зубец Q считают патологическим при продолжительности 0,04 с или больше, при амплитуде больше 1/4 зубца R, а также если он появляется в грудных отведениях правее переходной зоны. Вектор сохранившейся части миокарда приводит к образованию зубца r с меньшей, чем исходная, амплитудой.
При субэндокардиальном инфаркте миокарда патологический зубец Q не образуется, хотя может отмечаться зазубренность начальной части комплекса QRS. На ЭКГ проявляются признаки субэндокардиального повреждения, т. е. депрессия сегмента ST (максимально выраженная в отведениях V3-V5, реже – в отведениях III и aVP). Эти признаки свидетельствуют об инфаркте миокарда, если сохраняются не менее 48 ч, в дальнейшем закономерно изменяются и сопровождаются усилением активности кардиоспецифичных ферментов или повышением содержания миокардиальных белков в крови. Субэндокардиальные инфаркты всегда обширные, и хотя изменения реполяризации неточно очерчивают зону поражения, их нельзя относить к мелкоочаговым.
С течением времени ЭКГ при инфаркте миокарда претерпевает ряд динамических изменений. Выделяют три электрокардиографических стадии трансмурального инфаркта миокарда: острую, подострую, рубцовую.
Острая стадия трансмурального инфаркта проявляется признаками некроза (появлением комплексов QS или патологических зубцов Q) и повреждения (подъемом сегмента ST выше изоэлектрической линии) миокарда.
В самом начале острая стадия (иногда этот период называют острейшей стадией) проявляется признаками трансмурального повреждения миокарда (быстро нарастающими изменениями реполяризации: подъемом сегмента ST в виде монофазной кривой, преходящими нарушениями ритма и проводимости, снижением амплитуды зубца R, началом формирования патологического зубца Q). Выделение этого начального периода острой стадии имеет важное значение, так как позволяет определить содержание экстренной помощи (тромболитическая терапия или антикоагулянты), не дожидаясь появления прямых признаков некроза (комплексов QRS или патологических зубцов Q). Если при наличии клинических данных признаки повреждения миокарда (смещения сегмента ST) отсутствуют, то ЭКГ необходимо регистрировать повторно каждые 20–30 мин, чтобы не упустить время для начала тромболитической терапии.
На протяжении острой стадии окончательно формируется зона некроза (формируются комплексы QS или патологические зубцы Q), за счет уменьшения возбуждающейся части миокарда снижается амплитуда зубца R. По мере уменьшения степени повреждения миокарда, окружающего некротический участок, сегмент ST приближается к изоэлектрической линии. Трансформация повреждения в ишемию приводит к появлению и нарастанию инверсии зубца Т. В конце острой стадии вся зона повреждения трансформируется в ишемическую, поэтому сегмент ST находится на изоэлектрической линии, а зубец Т – глубокий, отрицательный.
Подострая стадия представлена зоной некроза (комплексы QS или патологические зубцы Q) и зоной ишемии (отрицательные зубцы Т). Динамика ЭКГ в этом периоде заболевания сводится к постепенному уменьшению ишемии (степени инверсии зубца Т).
Рубцовая стадия. Для рубцовой стадии трансмурального инфаркта миокарда характерны наличие патологического зубца Q, сниженная амплитуда зубца R, расположение сегмента ST на изоэлектрической линии, стабильная форма зубца Т. Признаки рубцовых изменений на ЭКГ могут сохраняться пожизненно, но могут со временем исчезать.
Распознавание инфаркта миокарда по ЭКГ может быть затруднено.
К наиболее значимым факторам, затрудняющим диагностику, относятся:
1) отсутствие типичных изменений ЭКГ в начале инфаркта миокарда;
2) поздняя регистрация ЭКГ;
3) инфаркт миокарда без патологического зубца Q или с нечеткими изменениями зубца Q;
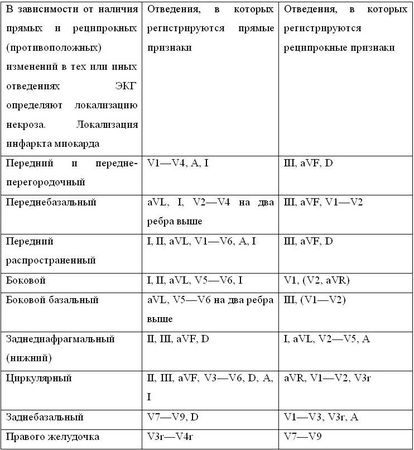
4) локализация некроза, при которой нет прямых изменений в обычных отведениях ЭКГ;
5) повторный инфаркт миокарда;
6) переднезадний инфаркт миокарда;
7) блокада ножек пучка Гиса и их разветвлений;
8) инфарктоподобные изменения ЭКГ при других заболеваниях и состояниях (ТЭЛА, синдром WPW и др.).
Особенно актуальна проблема, связанная с запаздыванием появления изменений на ЭКГ относительно начала болевого синдрома.
Отсутствие типичных изменений ЭКГ в начале инфаркта миокарда может наблюдаться в течение минут, а иногда и часов.
Н. А. Мазур (1985) выделяет 5 вариантов изменений ЭКГ в течение первого часа развития инфаркта миокарда:
1) подъем сегмента SТ с патологическим зубцом Q или без него;
2) депрессия сегмента ST;
3) появление реципрокных изменений ЭКГ раньше, чем прямых;
4) образование патологического зубца Q раньше типичных изменений реполяризации (псевдорубцовая стадия);
5) отсутствие изменений ЭКГ.
В случаях, когда в начале клинических проявлений инфаркта миокарда отсутствуют его электрокардиографические признаки, регистрацию ЭКГ следует повторять с интервалом 20–30 мин.
На ранних стадиях заболевания заподозрить инфаркт миокарда по ЭКГ помогают:
1) появление отрицательной и, не в меньшей степени, положительной (псевдонормализация) динамики по сравнению с предыдущими ЭКГ;
2) появление высоких заостренных зубцов Т;
3) появление реципрокных изменений;
4) нарушения внутрижелудочковой проводимости (обычно при передне-перегородочных инфарктах);
5) нарушения АВ-проводимости (при заднедиафрагмальных инфарктах);
6) желудочковые экстрасистолы типа (QS, qR или QRS (но не QS) в прекардиальных отведениях;
7) регистрация дополнительных (V7-8, высоких и правых прекардиальных) отведений ЭКГ;
8) особая настороженность при анализе изменений в отведениях aVL, V5-6, III;
9) при низкоамплитудных зубцах регистрация ЭКГ с усилением 2:1.
Изменения ЭКГ в первые часы инфаркта миокарда имеют определенное прогностическое значение. Прогностически неблагоприятными являются следующие электрокардиографические признаки:
1) высокая ЧСС;
2) значительный суммарный подъем сегмента ST;
3) выраженная депрессия сегмента ST в реципрокных отведениях;
4) увеличение продолжительности комплекса QRS до 0,11 с и более;
5) наличие признаков ранее перенесенного инфаркта миокарда (комплексов QS или патологических зубцов Q в удаленных от зоны острого инфаркта миокарда отведениях).
Поставить окончательный диагноз ИМ можно на основании сочетания признаков резорбционно-некротического синдрома и данных ЭКГ.
Резорбционно-некротический синдром выявляется по результатам общеклинического и биохимического исследований крови:
1) лейкоцитоз со сдвигом лейкоцитарной формулы влево и анэозинофилия (не всегда) с первых часов заболевания;
2) увеличение СОЭ с 3-5-го дня;
3) повышение в крови активности ферментов – креатинфосфокиназы (КФК) и ее МВ-фракции (с первых часов, сохраняющееся 2–3 дня), аминотрансфераз (особенно аспарагиновой и в меньшей степени аланиновой с конца первых суток, нормализующееся к 3-5-му дню), ЛДГ-лактатдегидрогеназы (общей) и ее первого и второго изоферментов, которое может держаться 10–14 дней.
В настоящее время при острой коронарной патологии наряду с прочно вошедшими в клиническую практику лабораторными методами, такими как исследование уровня КФК, ЛДГ-1, КФК – МВ, широко используют новые маркеры – тропонин Т, тропонин И и миоглобин.
Для экстренной диагностики инфаркта миокарда наиболее подходит качественный иммунологический тест для определения содержания в крови специфического миокардиального белка тропонина-Т. При инфаркте миокарда наблюдаются два пика повышения его концентрации в крови. Первый начинается через 2–3 ч, достигает максимума через 8-10 ч, второй начинается через трое суток. Нормализация концентрации тропонина-Т в крови происходит через 10–14 суток.
Чувствительность теста через 3 ч – примерно 60 %, через 10 ч приближается к 100 %, специфичность – почти 100 %.
С помощью этого метода удается диагностировать не только крупно-, но и мелкоочаговые повреждения миокарда, что имеет принципиальное значение у больных с нестабильной стенокардией.
Для проведения анализа на тест-полоску наносят 150 мкл крови. Результат считывают через 20 мин. При инфаркте миокарда концентрация тропонина-Т превышает 0,2 нг/мл и на полоске появляются две линии. При наличии одной (контрольной) линии тест считают отрицательным (в ранние сроки для исключения инфаркта миокарда тест рекомендуют повторить через несколько часов). Отсутствие контрольной линии свидетельствует о том, что провести тест не удалось.
Таким образом, метод прост и доступен, отличается высокой чувствительностью и специфичностью, позволяет диагностировать инфаркт миокарда как в ранние, так и в поздние сроки заболевания (в промежутке от 3 ч до 10 суток). Тропонин является белковым комплексом, регулирующим мышечное сокращение, и состоит из трех субъединиц – тропонин Т (ТнТ), тропонин Ц (ТнЦ) и тропонин И (ТнИ). В начале 90-х годов были разработаны иммунологические методы, позволяющие с помощью моноклональных антител различать тропонины Т и И кардиомиоцитов и других поперечнополосатых мышечных волокон. Считается, что ТнИ и ТнТ являются наиболее чувствительными и специфичными маркерами некроза сердечной мышцы. Их уровень повышается в крови уже через 2–3 ч после инфаркта миокарда, увеличивается в 300–400 раз по сравнению с нормой и сохраняется повышенным в течение 10–14 дней.
В последнее время появились данные о том, что уровень ТнТ может повышаться при ХПН и некоторых других патологических состояниях, в связи с чем большее предпочтение отдается ТнИ.
Миоглобин – хромопротеид, сходный по строению с гемоглобином, – пигментный белок мышечной ткани, обеспечивающий депонирование в ней кислорода, что особенно важно для сердечной мышцы. У здоровых людей уровень миоглобина в крови, определяемый радиоиммунным методом, не превышает 80 мкг/л, а с мочой за сутки выделяется 0,4–4 мкг. При травмировании и ишемии мышц миоглобин, обладая малой молекулярной массой, быстро выделяется в кровь, а затем поступает в мочу.
При ИМ содержание миоглобина в крови у большинства больных превышает 200 мкг/л через 4 ч после ангинозного приступа, а через 6 ч его уровень повышается у 100 % больных с впервые возникшим ИМ.
Определение гипермиоглобинемии – наиболее достоверный тест для исключения острого ИМ в ранние экспресс-методы лабораторной диагностики инфаркта миокарда.
Дифференциальная диагностика
Наиболее часто приходится дифференцировать инфаркт миокарда от затянувшегося приступа стенокардии, ТЭЛА, острых заболеваний органов брюшной полости, расслаивающей аневризмы аорты.
При затянувшемся приступе стенокардии следует учитывать, что причинами увеличения длительности привычной ангинозной боли могут быть не только развивающийся острый коронарный синдром или инфаркт миокарда, но и сохраняющееся повышение артериального давления либо увеличение ЧСС. Ухудшение реакции на прием нитроглицерина может быть связано со снижением активности препарата.
Напротив, должны настораживать случаи изменения локализации или иррадиации боли, которые обычно свидетельствуют о дестабилизации течения стенокардии или о развивающемся инфаркте миокарда.
Для дифференциальной диагностики субэндокардиального (без патологического зубца О) инфаркта миокарда и стенокардии рекомендуют регистрировать ЭКГ до и после сублингвального приема нитроглицерина. При необратимых изменениях в сердечной мышце динамики реполяризации на ЭКГ не отмечается, однако надежность данного теста невысока.
При ТЭЛА ведущим симптомом всегда остается одышка (без яркой аускультативной симптоматики, не зависящая от положения тела). Характерны наличие факторов риска тромбоэмболических осложнений, артериальной гипотензии, тахикардии. При внезапном появлении одышки и артериальной гипотензии в первую очередь следует подумать о ТЭЛА!
При острых заболеваниях органов брюшной полости (прежде всего остром панкреатите) боль часто уменьшается после приема нитроглицерина, а на ЭКГ могут проявиться изменения, аналогичные таковым при острой коронарной недостаточности или нижнем инфаркте миокарда. При дифференциальной диагностике следует учитывать наличие отягощенного по ИБС анамнеза, цианоза, одышки, глухого I тона, болезненности при пальпации живота, симптомов раздражения брюшины.
При расслаивающей аневризме аорты клинические проявления зависят от уровня поражения. Особенно трудно дифференцировать инфаркт миокарда и поражение грудного отдела аорты. В последнем случае боль в грудной клетке, как правило, сильная, нестерпимая. Она начинается внезапно, сразу с максимальной интенсивностью, иррадиирует вдоль позвоночника, имеет волнообразное течение. Объективно отмечаются выраженная артериальная гипертензия (на поздней стадии – гипотензия), расширение сосудистого пучка, систолический шум над аортой, иногда – признаки гемоперикарда, асимметрия пульса. При дифференциальной диагностике следует учитывать резкое несоответствие интенсивности и длительности боли скудным изменениям ЭКГ.
Во всех сложных для диагностики случаях серьезным подспорьем является экспресс-тест с тропонином-Т.
Формулировка развернутого клинического диагноза ИМ должна отражать:
1) характер течения (рецидивирующий, с затяжным течением, повторный);
2) глубину некроза;
3) локализацию ИМ;
4) дату возникновения ИМ;
5) осложнения;
6) фоновые заболевания – атеросклероз коронарных артерий и других сосудов (отсутствие атеросклероза коронарных артерий отмечается при соответствующих данных коронарографии);
7) стадию гипертонической болезни (при ее наличии);
8) стадию недостаточности кровообращения (при ее наличии).