В пособии представлены рациональные подходы к оценке показаний и противопоказаний к ГЗТ. Описаны алгоритмы обследований пациенток перед назначением и в процессе применения гормональной заместительной терапии в зависимости от клинической ситуации. Особое внимание обращено на необходимость индивидуального подхода к выбору режима и длительности ГЗТ, способа введения препаратов, обеспечивающего использование минимальных эффективных доз гормональных средств и безопасность ГЗТ с учетом противопоказаний и факторов риска развития различной патологии, в первую очередь сердечно-сосудистой системы и остеопороза. Ситуационные задачи помогут врачам освоить алгоритмы обследования и индивидуального подбора методов гормональной заместительной терапии в пери– и постменопаузе.
Содержание:
Тарасова Марина Анатольевна, Ярмолинская Мария Игоревна - Принципы индивидуального выбора гормональной заместительной терапии в пери– и постменопаузе 1
Список сокращений 1
Введение 1
Стадии климактерия 2
Классификация климактерических расстройств 2
Принципы гормональной заместительной терапии 2
1. Показания и противопоказания для гормональной заместительной терапии 3
2. Алгоритм обследования перед назначением гормональной заместительной терапии 3
3. Основные режимы и препараты для гормональной заместительной терапии в пери– и постменопаузе 4
4. Селективные модуляторы эстрогеновых рецепторов (SERM) 5
5. Перспективы ГЗТ 5
Консультирование по применению гормональной заместительной терапии 5
Негормональные препараты в терапии эстрогендефицитных состояний 7
Селективные ингибиторы захвата серотонина 8
Другие препараты 8
Ситуационные задачи 8
1. Перименопауза 8
2. Постменопауза 10
3. Хирургическая менопауза 11
Список литературы 12
Тарасова Марина Анатольевна, Ярмолинская Мария Игоревна
Принципы индивидуального выбора гормональной заместительной терапии в пери– и постменопаузе
Под редакцией академика РАМН, заслуженного деятеля науки РФ, доктора медицинских наук профессора Э. К. Айламазяна
Сведения об авторах: д. м. н., проф. М. А. Тарасова, в. н. с., д. м. н. М. И. Ярмолинская
Список сокращений
ГЗТ – гормональная заместительная терапия
РМЖ – рак молочных желез
АКТГ – андренокортикотропный гормон
ФСГ – фолликулостимулирующий гормон
ИМТ – индекс массы тела
ККТ – количественная компьютерная томография
МПК – минеральная плотность костной ткани
МПА – медроксипрогестерона ацетат
ДГЭА – дегидроэпиандростерон
СМЭР – селективный модулятор эстрогеновых рецепторов
ХОБЛ – хроническая обструктивная болезнь легких
ССЗ – сердечно-сосудистые заболевания
Введение
Климактерий является естественным биологическим процессом перехода от репродуктивного периода к старости, связанным с прекращением функции яичников. В тоже время возникающий в этот период дефицит эстрогенов может сопровождаться многообразными патологическими симптомами и развитием "климактерического синдрома".
Средняя продолжительность жизни женщин в Европе составляет около 80 лет, 75 % женщин достигают менопаузы в возрасте 52,4 лет, следовательно, около 30 лет жизни проходит в постменопаузальном периоде. Это означает, что у большинства женщин климактерий совпадает с полноценной профессиональной и семейной жизнью. Женщины в пери– и постменопаузе в возрасте от 45 до 64 лет составляют около 26,3 % женского населения Европы [40].
Около 70 % женщин расценивают симптомы климактерического синдрома как тяжелые или средние. Только 30 % женщин отмечают легкие климактерические проявления или не имеют их вовсе. Кроме того, симптомы дефицита эстрогенов могут появляться более чем у 50 % женщин в постменопаузе (в исследовании Heart and Estrogen/ Progestin Replacement Study (HERS)) в виде приливов жара, сухости во влагалище, нарушениях сна. Существует потребность не только в устранении вазомоторых симптомов, но и в предупреждении развития долговременных нарушений, например, остеопороза, что приобретает особую важность в связи с увеличением продолжительности жизни населения.
Основными методами профилактики и лечения климактерического синдрома является гормональная заместительная терапия (ГЗТ) аналогами половых стероидных гормонов [9, 26, 32]. Частота ее применения существенно отличается в разных странах. В США число женщин пери– и постменопаузального возраста, применяющих ГЗТ, достигает 30–40 %, в Австралии – 28 %, в странах Европы колеблется от 12 до 30 %, в России – 0,2 %. Столь выраженные различия в частоте использования гормональной заместительной терапии связаны как с мнением медицинских работников, прописывающих ГЗТ, так и с личными представлениями женщин, влияющими на готовность принять решение о начале применения ГЗТ и затем на приверженность к ее продолжению [15, 20, 36]. Около 20–30 % женщин после назначения ГЗТ, так и не начинают прием препаратов. Через год применение гормональной заместительной терапии продолжают не более 30–35 %. Прекращение приема ГЗТ наиболее часто связано с побочными эффектами – кровянистыми выделениями, тошнотой, головными болями или озабоченностью относительно возрастания риска рака и тромбофилических осложнений при длительном приеме препаратов [3, 5, 15].
Ведущими источниками информации о ГЗТ для женщин являются публикации в журналах, газетах, радио и телевизионные передачи, знакомые и семья [39]. По мнению большинства исследователей, медицинские работники не выполняют роль основного информационного ресурса по вопросам гормональной заместительной терапии [4, 15]. Согласно данным опросов "кому доверяют женщины при принятии решения о приеме ГЗТ", оказалось, что в России 60 % женщин доверяют СМИ, 20 % – врачу и около 10 % – интернету и друзьям. В Европе 60 % – врачу и 20 % – СМИ. В одном из исследований, проведенном в Британии, показано, что только 7 % врачей общей практики обсуждают вопросы ГЗТ с пациентками пери– и постменопаузального возраста. Среди женщин, обращающихся к врачу по поводу ГЗТ, необходимую помощь получают немногим более 50 % [37].
Анализ мнения женщин показал, что среди тех, кто позитивно оценивает роль ГЗТ, 30 % основным преимуществом ГЗТ считают облегчение климактерических симптомов, 20 % – профилактику переломов костей [11, 38]. Кроме того, часть женщин полагают, что ГЗТ замедляет старение и улучшает качество жизни [11, 33, 34]. Отрицательное отношение к ГЗТ у 10 % женщин связано с убеждением, что менопауза – нормальный период жизни, не требующий лечения, у 15 % – с нежеланием иметь побочные эффекты, такие как увеличение веса и кровянистые выделения. Около 15 % женщин отказываются от ГЗТ из-за боязни увеличения риска онкологических заболеваний.
Медицинским работникам, участвующим в ведении пациенток в пери– и постменопаузе, необходимо выявлять ошибочные мнения и предоставлять правильную информацию о менопаузе, а также обеспечивать индивидуальный подход к определению показаний, сроков, режимов ГЗТ. Индивидуальный выбор гормональных препаратов, в том числе дозы, типа и пути введения подразумевает обеспечение оптимальной клинической эффективности и безопасности с учетом экстрагенитальных заболеваний.
В последнее время особое внимание было обращено на проблему влияния ГЗТ на сердечно-сосудистую систему. Это связано с тем, что именно сердечно-сосудистые заболевания, а не онкологические заболевания, являются основной причиной смерти женщин старше 50 лет [32]. Известно, что эстрогены оказывают позитивный эффект на ряд механизмов, снижающих риск сосудистой патологии: повышают уровень антиатерогенных липопротеидов высокой плотности и снижают уровень атерогенных фракций липопротеидов. Кроме того, эстрогены оказывают непосредственное воздействие на функцию эндотелия гладкой мускулатуры сосудов, в частности, усиливают эндотелий-зависимую вазодилатацию. Это означает, что первичная профилактика с применением натуральных эстрогенов у здоровых женщин в перименопаузальном периоде может снизить риск развития сердечно-сосудистых заболеваний.
Недавно проведенный дополнительный анализ результатов части исследования "Инициатива во имя здоровья женщины" (WHI), в которой использовался комбинированный режим терапии эстрогенами и прогестагенами, показал, что повышение риска сердечнососудистых заболеваний, опубликованное ранее, происходило за счет роста этого показателя в когорте старше 70 лет. Кроме того, в когорте молодых женщин, получающих ГЗТ, обнаружено статистически значимое снижение смертности на 30 % [32].
Назначение системной ГЗТ не показано женщинам в постменопаузе с уже существующей ИБС с целью вторичной профилактики сердечно-сосудистых заболеваний [13]. Эффект различных прогестагенов на функцию сосудов до сих пор не ясен. Предварительные результаты, полученные в экспериментальных исследованиях in vivo и in vitro показали, что разные прогестагены могут оказывать различное влияние на сосуды [32]. В настоящее время подходят к завершению исследования KEEPS и ELITE с целью изучения суррогатных маркеров сердечно-сосудистых факторов риска (например, толщины средней оболочки стенки сонной артерии (интима-медиа)) в когорте более молодых женщин [35].
Половые стероиды могут влиять на различные новообразования по-разному. Риск рака молочных желез (РМЖ) может повыситься при длительном использовании ГЗТ, в то время как риск колоректального рака снижается. Однако большинство женщин опасается развития РМЖ значительно больше, чем иной формы рака, и это отражается на их отношении к ГЗТ. Использование монотерапии эстрогенами без противодействующего влияния прогестагенов повышает риск рака эндометрия, однако этот эффект сводится к минимуму при одновременном назначении прогестагенов. Другие формы рака, например, рак шейки матки не является противопоказанием для назначения ГЗТ.
Общая продолжительность влияния как эндогенных, так и экзогенных эстрогенов и прогестагенов оказывает влияние на риск РМЖ. Некоторые прогестагены могут усиливать пролиферативные процессы в ткани молочных желез. В части исследования WHI, где использовалась монотерапия эстрогенами, не было обнаружено повышения частоты РМЖ. Более того, было продемонстрировано статистически значимое снижение частоты диагностирования этого заболевания у женщин, не получавших эстрогенную терапию до включения в исследование. В ходе WHI абсолютный риск РМЖ не повышался вплоть до 7 лет применения ЗГТ. В Исследовании Здоровья Медсестер также не было выявлено повышения РМЖ при применении монотерапии эстрогенами в течение 15 лет [32]. Современные подходы к применению ГЗТ включают:
1) Индивидуальный выбор режима и длительности ГЗТ, способа введения препаратов с учетом показаний, противопоказаний и факторов риска.
2) Использование минимальных эффективных доз: начинать ЗГТ следует с минимальной, адекватной дозы, которую можно повысить в случае необходимости. Доказано, что низкие и ультранизкие дозы также эффективны для купирования проявлений климактерического синдрома.
3) Применение ГЗТ преимущественно для терапии климактерического синдрома средней и тяжелой степени и профилактики остеопороза женщин в перименопаузе.
4) Проведение обследования до начала и в процессе ГЗТ для оценки ее безопасности.
5) Не следует произвольно ограничивать продолжительность терапии. Польза, риски терапии и предпочтения пациентки должны обсуждаться не реже одного раза в год.
6) Целесообразно, чтобы медицинское обслуживание пациенток осуществлялось на междисциплинарной основе врачами смежных специальностей.
Стадии климактерия
Климактерий – (от греческого " klimakter " – ступень лестницы) естественный биологический процесс перехода от репродуктивного периода к старости, связанный с прекращением функции яичников.
Для определения фазы климактерия используются следующие термины:
• Пременопауза
• Менопауза
• Перименопауза
• Постменопауза
Пременопауза – начальный период снижения гормональной функции яичников; который эндокринологически характеризуется увеличением частоты ановуляторных циклов, биологически – снижением фертильности и клинически – изменением длительности менструальных циклов. Продолжительность пременопаузы составляет от 2 до 6 лет.
Нарушения менструального цикла по типу олигоменореи или меж-менструальных кровянистых выделений начинаются при приближении менопаузы. Этот период может быть ассоциирован с симптомами эстроген-дефицитного состояния и оказывать влияние на качество жизни и повседневной активности. Превалирующий симптомокомплекс заключается в классических вазомоторных симптомах в виде приливов жара, эпизодов потливости и ассоциирован с нарушениями сна, однако также можно ожидать симптомов со стороны центральной нервной системы, таких как усталость, эмоциональная лабильность, депрессивное настроение. Со временем могут присоединиться, признаки вульвовагинальной атрофии и снижение либидо, а также симптомы со стороны мочевыделительной системы.
Одним из наиболее частых симптомов являются "приливы жара", которые появляются более чем у 75 %, женщин в менопаузе. Пациентки часто описывают эти эпизоды как повторяющиеся периоды приливов, потливости и чувства жара, которое начинается с лица и верхней части груди. Приливы также могут проявляться чувством беспокойства, пульсации и покраснением кожи. Эти эпизоды обычно длятся 2–4 минуты и могут различаться по частоте, так у некоторых женщин они повторятся много раз за день, у других – могут встречаться редко, раз в месяц. Хотя они не угрожают жизни, приливы могут значительно нарушать качество жизни и активность женщин.
Механизм возникновения горячих приливов изучен не полностью. Приливы возникают из-за транзиторных нарушений терморегуляции на уровне гипоталамуса. Снижение концентрации эстрогенов в крови и тканях ведет к нарушению регуляции се-ротонинэргических и норадренэргических механизмов в соответствующих областях головного мозга (центр терморегуляции). Эти вазомоторные симптомы в большей степени объясняются сенситизацией определенных популяций серотонинэргических рецепторов (5 НТ1А, 5 НТ2А) в гипоталамусе, а также активацией выброса андренокортикотропного гормона (АКТГ), ведущего к активации коры надпочечников. Обнаружено, что у женщин с приливами наблюдается уменьшение границ терморегуляторной зоны [12]. Даже небольшое увеличение температуры тела, превышающей верхнюю границу терморегуляторной зоны, вызывает потливость и периферическую вазодилатацию, сопровождающуюся ощущением прилива. Повышение уровня норадреналина и недостаток серотонина вызывают сужение границ терморегуляторной зоны. Во время приливов резкий подъем уровня метаболитов норадреналина коррелирует с повышением температуры тела. Снижение уровня серотонина происходит параллельно со снижением эстрадиола. Также в патогенезе приливов обсуждается снижение уровня эндорфинов и катехолэстрогенов, которое происходит на фоне гипоэстрогенемии.
Менопауза – отсутствие менструаций в результате прекращения гормональной функции яичников.
• Естественная менопауза устанавливается ретроспективно, по прошествии не менее 12 месяцев с момента последней самостоятельной менструации.
• Ранней называется менопауза, наступившая в возрасте от 40 до
44 лет.
• Преждевременной – менопауза в возрасте от 36 до 39 лет.
• Индуцированная менопауза может быть хирургической или ятрогенной:
• Хирургическая наступает после удаления обоих яичников.
• Ятрогенная – после химио– или лучевой терапии. Перименопауза – включает в себя пременопаузу, менопаузу и 1 год постменопаузы.
Постменопауза характеризуется стойким снижением уровня эстрадиола (Е2); снижением соотношения эстрадиол (Е2)/эстрон (Ej) < 1; повышением уровня фолликулостимулирующего гормона (ФСГ), снижением соотношения ЛГ/ФСГ <1. Кроме того, в постменопаузе наблюдается уменьшение синтеза глобулина, связывающего половые стероиды и относительная гиперандрогенемия.
Классификация климактерических расстройств
I группа – ранние симптомы
• Вазомоторные – приливы жара, ознобы, повышенная потливость, головные боли, гипо– или гипертензия, учащенное сердцебиение.
• Эмоционально-вегетативные – раздражительность, сонливость, слабость, беспокойство, депрессия, забывчивость, невнимательность, снижение либидо.
II группа – средневременные симптомы
• Урогенитальные – сухость во влагалище, боль при половом акте, зуд и жжение, уретральный синдром, цисталгии, недержание мочи.
• Кожа и ее придатки – сухость и ломкость ногтей, появление морщин, сухость и ломкость волос.
III группа – поздние симптомы
• Обменные нарушения – сердечно-сосудистые заболевания (атеросклероз), постменопаузальный остеопороз, болезнь Альцгеймера. Тяжесть климактерического синдрома может быть оценена как
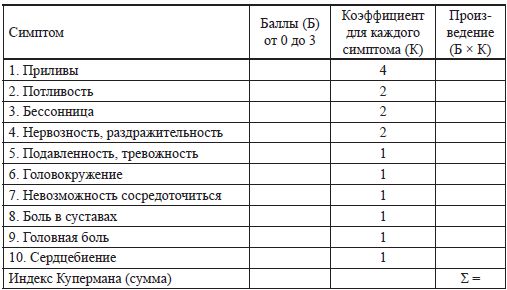
по количеству приливов в сутки, так и на основании интегрального индекса Купермана. При вычислении индекса Купермана учитываются различные симптомы, их выраженность, оцененная в баллах от 0 до 3 и коэффициент для каждого симптома который, отражает его клиническую значимость. Суммарный индекс Купермана при легкой степени тяжести климактерического синдрома составляет 12–34, при средней степени – 35–58 и при тяжелой – превышает 58.
Таблица 1 Расчет менопаузального индекса Купермана